دانشمندان موفق شدند؛
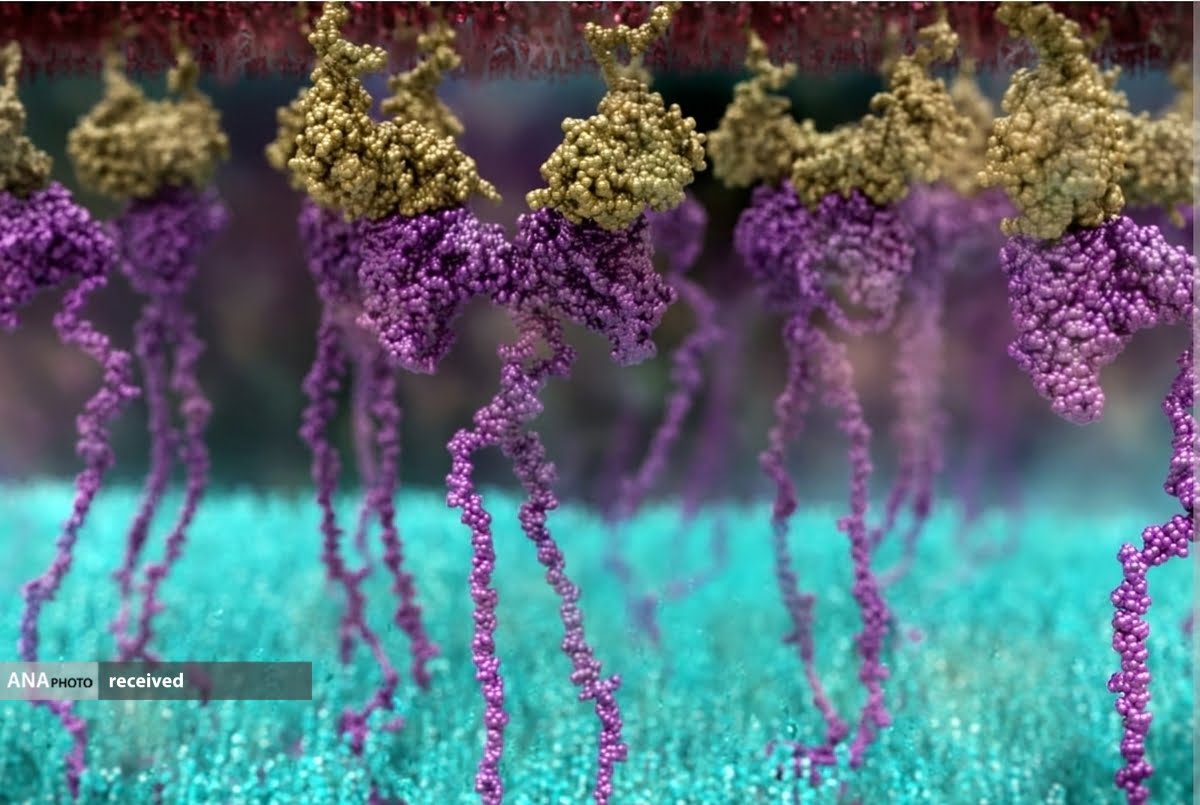
محققان نوع جدیدی از سلولهای T مهندسی ژنتیکی را ایجاد کرده اند که نویدبخش درمان تومورهای سرطانی جامد است.
به گزارش خبرنگار گروه دانش و فناوری خبرگزاری آنا، سلولهای سرطانی به دلیل فرار از تشخیص توسط سیستم ایمنی بدن بدنام هستند و همین درمان آنها را دشوار میکند. اما یک نوع جدید امیدوارکننده از سلولهای T مهندسی شده ژنتیکی که میتواند به طور موثر تومورهای سرطانی جامد را از بین ببرد، ممکن است دقیقاً همان چیزی باشد که پزشکان میخواهند به آن برسند.
سلولهای T کشنده بخش مهمی از پاسخ ایمنی هستند. آنها محافظان بدن هستند و به طور فعال برای پیدا کردن چیزهایی که به بدن تعلق ندارند، مانند عفونتها و سایر بیماریها گشت زنی میکنند. سلولهای T کشنده گیرندههای سطحی دارند که مهاجمان خارجی و سلولهای غیرطبیعی را شناسایی کرده و به آنها متصل میشوند و آنها را از بین میبرند.
سلولهای سرطانی میتوانند از شناسایی توسط سلولهای T قاتل فرار کنند همین توانایی نابودی آنها را دشوار میکند. اما راهی وجود دارد که میتوان سلولهای T بدن را برای شناسایی و حمله به سلولهای سرطانی «آموزش» داد. یک رویکرد استفاده از سلولهای T گیرنده آنتی ژن کایمریک (CAR)، سلولهای مهندسی ژنتیکی شده با گیرنده جدید است که به آنها اجازه میدهد به سلولهای سرطانی متصل شوند و آنها را از بین ببرند.
سرطانهای مختلف انواع مختلفی از آنتی ژنها دارند و هر نوع ایمونوتراپی با سلول T CAR برای مبارزه با یک آنتی ژن سرطانی خاص طراحی شده است. سلولهای T CAR برای درمان لوسمی لنفوسیتی مزمن (CLL) و لنفوم غیر هوچکین، با میزان موفقیت ۳۵ ٪ تا ۷۰ ٪ استفاده شده اند، اما در درمان تومورهای سرطان جامد کمتر موفق بوده اند.
اکنون، محققان مرکز سرطان پیتر مک کالوم در استرالیا، اثربخشی نوع جدیدی از سلول T CAR را در درمان تومورهای جامد آزمایش کردهاند.
پل نیسون، نویسنده و مسئول این مطالعه میگوید: «در حالی که درمان با سلولهای T CAR در برخی از انواع سرطانهای خون مانند لوسمی، لنفوم و میلوما تأیید شده است، موفقیت سلولهای T-CAR در سرطانهای جامد محدود است». “این به دلیل عواملی از جمله گسترش ضعیف سلول T CAR، پایداری و خستگی در هنگام مبارزه با تومور است. “
محققان از یک سلول T جوانتر که بیشتر شبیه سلولهای بنیادی است به عنوان جایگزین استفاده کردند. این سلولها که سلولهای CAR T مانند T نامیده میشوند، توانایی افزایش یافته برای تولید مثل در هنگام حمل گیرنده CAR دارند و برای مدت طولانی در بدن باقی میمانند. آزمایش با سلولهای جدید نتایج امیدوارکنندهای به همراه داشت.
نکته مهم این است که این سلولهای CAR T مانند T، عملکرد ضد تومور را در ظرف کشت و در چهار مدل پیش بالینی بهبود بخشیدهاند. در واقع، آنها تومورهای جامد از قبل موجود را هنگامی که با داروی ایست بازرسی ایمنی، anti-PD-۱ ترکیب شوند، کاملاً ریشه کن کردند.
برای تشخیص سلولهای طبیعی از سلولهای خارجی، سیستم ایمنی از پروتئینهای «نقطه بازرسی» روی سلولهای ایمنی استفاده میکند که مانند کلیدهایی عمل میکنند که برای شروع پاسخ ایمنی باید روشن یا خاموش شوند. داروهای آنتی بادی مونوکلونال را میتوان برای هدف قرار دادن این پروتئینهای ایست بازرسی طراحی کرد و اگرچه مستقیماً سلولهای سرطانی را از بین نمیبرد، اما به سیستم ایمنی کمک میکند تا بهتر به سلولهای سرطانی حمله کند.
PD-۱ یک پروتئین نقطه بازرسی بر روی سلولهای T است که به عنوان یک کلید خاموش عمل میکند و از حمله سلولهای T به سایر سلولهای بدن جلوگیری میکند. آنتی بادیهای مونوکلونال که PD-۱ را هدف قرار میدهند، میتوانند این اتصال را مسدود کنند (از این رو، anti-PD-۱)، و پاسخ ایمنی بدن را در برابر سلولهای سرطانی تقویت میکنند.
محققان میتوانند سلولهای CAR T مانند T کاملاً کاربردی را به جای ۱۴ روز استاندارد در ۶ روز تولید کنند که این روش را مقرونبهصرفه و مقیاسپذیر میکند.
آنها امیدوارند که نسل بعدی سلولهای T CAR را در آزمایشات بالینی بر روی بیماران اطفال مبتلا به سرطان خون که درمان آن دشوار است، قبل از درمان انواع دیگر سرطان، آزمایش کنند.
نیسون میگوید: “هدف ما استفاده از این سلولها در دو نوع سرطان خون کودکان است که به درمان مقاوم هستند. “. هنگامی که نشان دادیم این سلولها ایمن هستند، توجه خود را به توسعه این درمان برای سرطانهای جامد کودکان، از جمله استئوسارکوم و نوروبلاستوما معطوف خواهیم کرد.
استئوسارکوم (سارکوم استئووژنیک) نوعی سرطان استخوان است که اغلب در استخوانهای بلند بازوها و پاها دیده میشود و در نوجوانان و جوانان رایج است. نوروبلاستوما در سلولهای عصبی نابالغ (نوروبلاست ها) شروع میشود و میتواند در نواحی مختلف بدن ایجاد شود. این بیماری اغلب در نوزادان و کودکان زیر پنج سال رخ میدهد.
انتهای پیام/